8.1 Einleitung
Die genauen Ursachen der Schizophrenie sind auch heute noch unbekannt. Forschungsergebnisse deutet - wie bei anderen psychischen Störungn - darauf hin, dass eine Kombination aus genetischen, psychologischen und umweltbedingten Faktoren die Wahrscheinlichkeit erhöht, dass eine Person die Krankheit entwickelt.
In einer Übersichtsarbeit fassen Millan und Kollegen den aktuellen Stand der ätiologischen Forschung zusammen (Millan et al., 2016). Die wesentlichen Ergbnisse sind in Abbildung 8.1 und Abbildung 8.2 dargestellt.

Abbildung 8.1 zeigt einen hypothetischen Krankheitsverlauf mit wichtigen Risikofaktoren. Die Diagnosestellung erfolgt in der Regel nach einer Prodromalphase, in der subschwellige psychotische Episoden und andere charakteristische Symptome erkennbar sind. Sobald die Diagnose gestellt ist, nimmt die Schizophrenie einen fluktuierenden Verlauf, der von akuten psychotischen Krisen, die vor dem Hintergrund schlecht kontrollierter negativer, neurokognitiver und sozial-kognitiver Symptome auftreten. Ungefähr 10-15 % der Patienten erholen sich nach ihrer ersten psychotischen Episode, und ein ähnlicher Anteil zeigt eine schwerere und chronische Form der Störung. Neben der Vererbung wurden viele umweltbedingte Risikofaktoren sowohl während der Perinatalperiode (erste Welle) als auch während der Adoleszenz (zweite Welle) in Betracht gezogen. Genetische und Umwelteinflüsse wirken, zumindest teilweise, durch die epigenetische Fehlprogrammierung der Neuroentwicklung. Während des gesamten Krankheitsverlaufs können ungünstige Umweltereignisse Krisen auslösen (Booster-Hits)(Millan et al., 2016).

In Abbildung 8.1 sind die potentiellen neuronalen Prozesse dargestellt, die in einem hypothetischen Krankheitsverlauf durch die in Abbildung 8.1 aufgeführten Risikofaktoren negativ beeinflusst werden. Laut Millan et al. (2016) kann der Verlauf und die Progression der Schizophrenie drei grundlegenden Phasen im “Leben” des Gehirns zuordnet werden. Diese miteinander verknüpften Phasen sind bei Patienten mit einer Schizophrenie anomal. Die Störung der Gehirnbildung und -reorganisation wird als ursächliche Pathophysiologie angesehen.
Prodromalphase der Schizophrenie
Die Prodromalphase der Schizophrenie ist eine frühe Phase, in der unspezifische Symptome auftreten, die oft subtil und schwer von anderen psychischen oder sozialen Problemen zu unterscheiden sind. Typische Symptome in dieser Phase können sein:
Sozialer Rückzug: Betroffene ziehen sich zunehmend von Freunden, Familie und sozialen Aktivitäten zurück.
Verminderte Leistungsfähigkeit: Schwierigkeiten in Schule, Ausbildung oder Beruf, oft verbunden mit Konzentrations- und Motivationsproblemen.
Affektive Veränderungen: Stimmungsschwankungen, depressive Verstimmungen oder erhöhte Reizbarkeit.
Verminderte emotionale Ausdrucksfähigkeit: Abflachung der Gefühle oder eingeschränkte Mimik und Gestik.
Ungewöhnliche Gedanken oder Wahrnehmungen: Leichte Formen von Misstrauen, seltsame Ideen oder ungewöhnliche Wahrnehmungserlebnisse (z. B. das Gefühl, beobachtet zu werden).
Schlafstörungen: Veränderungen im Schlafverhalten, wie Schlaflosigkeit oder übermäßiges Schlafen.
Angst und Unsicherheit: Allgemeine Ängstlichkeit oder spezifische Ängste, die vorher nicht vorhanden waren.
Vernachlässigung der Körperpflege: Nachlassen der persönlichen Hygiene oder des Interesses an der eigenen Erscheinung.
Kognitive Beeinträchtigungen: Probleme mit dem Gedächtnis, der Aufmerksamkeit oder der Organisation von Gedanken.Die Symptome sind oft unspezifisch und können auch bei anderen psychischen Störungen auftreten. Sie können über Monate oder sogar Jahre hinweg bestehen, bevor sich die typischen positiven Symptome der Schizophrenie (wie Wahnvorstellungen oder Halluzinationen) manifestieren.
Im nachfolgenden Kapitel 8.2 werden die neurobiologischen Mechanismen und im Kapitel 8.3 die psychosozialen Aspekte etwas detaillierter behandelt.
8.2 Neurobiologische Aspekte
Siehe die Vorlesungsfolien für einen umfassenderen Überblick über neurobiologische Aspekte.
Kraepelin (1896) war der Auffassung, dass die Schizophrenie durch einen (biologischen) Krankheitsprozess verursacht wird, der unweigerlich in einer “Verblödung” (dementia praecox) endet. Im Verlauf des 20. Jahrhunderts wurde jedoch deutlich, dass sich die beobachteten Krankheitsmanifestationen und Verhaltensauffälligkeiten häufig nicht einheitlich negativ entwickeln.
“Aktuell wird von einem mesolimbisch-mesokortikalen Ungleichgewicht ausgegangen, bei dem es zu einer frontalen dopaminergen Hypoaktivität und einer mesolimbischen dopaminergen Hyperaktivität kommt [Theorie der regionalen Spezifität; Davis et al. (1991)]. Durch die dopaminerge Hypoaktivität im frontalen Bereich wird die Entstehung negativer Symptomatik erklärt, während die mesolimbische dopaminerge Hyperaktivität mit schizophrener Positivsymptomatik in Zusammenhang gebracht wird (Howes & Kapur, 2009).” (aus Falkai et al., 2016)
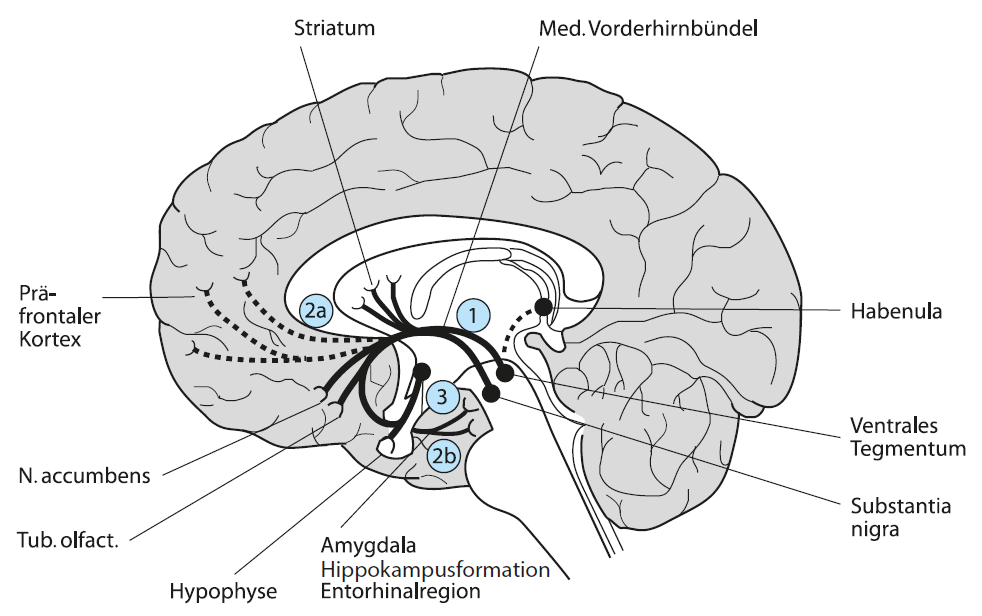
1 Nigrostriataler Trakt
2a mesolimbischer Trakt
2b mesokortikaler Trakt
3 tuberinfundibulärer Trakt
Die Abbildung 8.3 stammt aus der Übersichtsarbeit von Falkai et al. (2016).
Glutamathypothese: “Die Glutamathypothese der schizophrenen Psychosen ging in den ersten Arbeiten prinzipiell von einer Unterfunktion des glutamatergen Systems aus, da eine Blockade des glutamatergen N-Methyl-D-Aspartat-(NMDA-) Rezeptors durch Ketamin (Anästhetikum) und Phencycliding (PCP; Droge „angel dust“) psychotische Symptome bedingt hat. Interessant war bei diesen Versuchen, dass nicht nur Positivsymptome, sondern auch Negativsymptome und kognitive Symptome beobachtet werden konnten (Javitt et al. 2012). Auch wenn diese Ergebnisse im Feld nicht ganz unumstritten sind, haben in den letzten Jahren tierexperimentelle Studien, neuropathologische Arbeiten und neurochemische Bildgebungsuntersuchungen Befunde für die glutamaterge Hypothese der Schizophrenien zusammengetragen. Die Komplexität der Situation wird deutlich, wenn man beachtet, dass eine verminderte glutamaterge Transmission in subkortikalen Regionen beispielsweise eine erhöhte dopaminerge Transmission bedingt und dass Störungen der GABAergen Neurotransmission eine dysfunktionale Regulation von NMDARezeptor- tragenden Neuronen nach sich ziehen (Übersicht bei Hasan et al. 2014). Insgesamt geht die Glutamathypothese somit weit über die nicht unumstrittenen Befunde der Ketamin/PCP-Modellpsychose hinaus und muss als integrative Theorie unter Berücksichtigung gestörter inhibitorischer Funktionen und einem gestörten Gleichgewicht zwischen Inhibition und Fazilitation bei der Schizophrenie verstanden werden. Die Komplexität dieser Theorie wird dadurch deutlich, dass trotz des prinzipiell einfachen Targets der ionotropen Glutamatrezeptoren bisher alle Versuche, entsprechende Pharmaka zu entwickeln, nicht erfolgreich gewesen sind.” (aus Falkai et al., 2016)
Disinhibitionshypothese: “Die Störung dopaminerger und glutamaterger Funktionen bei der Schizophrenie muss immer in Kontext der Disinhibitionshypothese, die eine Störung GABAerger Funktionen postuliert, betrachtet werden. In der Hirnentwicklung scheint es bei Patienten mit einer Schizophrenie bereits in der frühen Adoleszenz zu einer Fehlregulation zu kommen, die durch eine pathologische Zunahme fazilitatorischer Funktionen und eine zeitgleiche Reduktion inhibitorischer Funktionen den Netzwerkeffekt einer Hyperexzitabilität bedingt (Rapoport et al. 2013). Dieses Ungleichgewicht des Exzitations-/Inhibitionsgleichgewichts, welches bereits im Prodromalstadium angenommen wird,muss daher als eines derwesentlichen pathophysiologischen Konzepte der Schizophrenien diskutiert werden. Die Evidenz der Disinhibitionshypothese kann aus tierexperimentellen und neuropathologischen Arbeiten sowie aus humanphysiologischen Experimenten extrahiert werden (Hasan et al. 2014). Beispielsweise ist die Dichte der GABAergen Interneurone reduziert, das GABA-synthetisierende EnzymGAD-67 in der Funktion gestört oder die kortikale Erregbarkeit im Sinne einer Disinbihition (z. B. „short-latency inhibition“, Präpulsinhibition oder „mismatch negativity“) reduziert (z. B. Benes et al. 1991; Benes 2011; Hashimoto et al. 2008; Hasan et al. 2014). Durch das komplexe Wechselspiel zwischen verminderter GABAerger Funktion mit reduzierter Freisetzung von GABA und dadurch bedingter reduzierter Hemmung der glutamatergen Pyramidenneurone wird in der Pathogenese der Schizophrenie die zuvor genannte Verschiebung des Exzitations-/Inhibitionsgleichgewichts zugunsten der Übererregbarkeit erklärt. Durch die Dysfunktion sowohl der Inter- als auch der Pyramidenneurine entsteht eine Störung der wechselseitigen Kontrolle, wie dies in verschiedenen Arbeiten für den DLPFC gezeigt worden ist (Lewis 2009; Hasan et al. 2014).” (aus Falkai et al., 2016)
8.2.1 Neurokognitive Störungen
Neurokognitive Störungen sind charakteristisch für Patienten mit einer Schizophrenie und tragen wesentlich zu den funktionellen Beeinträchtigungen bei, die mit dieser psychischen Störung verbunden sind (McCutcheon et al., 2023).
Neurokognitive Störungen betreffen verschiedene kognitive Domänen. Nachfolgend sind einige der typischen neurokognitiven Störungen bei Patienten mit Schizophrenie aufgeführt:
- Aufmerksamkeit und Vigilanz: Viele Menschen mit Schizophrenie zeigen Beeinträchtigungen in der Aufmerksamkeitskontrolle und Vigilanz. Schwierigkeiten, die Aufmerksamkeit auf relevante Reize zu lenken und aufrechtzuerhalten, können zu kognitiven Einschränkungen führen.
- Arbeitsgedächtnis: Patienten mit Schizophrenie haben oft Probleme im Bereich des Arbeitsgedächtnisses, was die Fähigkeit betrifft, Informationen über einen kurzen Zeitraum zu speichern und zu manipulieren. Diese Schwierigkeiten können sich auf komplexe Denkaufgaben und Problemlösungsfähigkeiten auswirken.
- Exekutive Funktionen: Die exekutiven Funktionen, einschließlich Planung, kognitiver Flexibilität und Problemlösung, sind bei Schizophrenie häufig beeinträchtigt. Schwierigkeiten bei der Initiierung, Überwachung und Anpassung von Handlungen können zu Alltagsproblemen führen.
- Verarbeitungsgeschwindigkeit: Viele Patienten mit Schizophrenie zeigen eine verringerte Verarbeitungsgeschwindigkeit, was sich auf die Geschwindigkeit auswirkt, mit der sie Informationen verarbeiten können. Dies kann zu Verzögerungen bei der verbalen und nicht-verbalen Informationsverarbeitung führen.
- Soziale Kognition: Beeinträchtigungen in der sozialen Kognition, einschließlich der Fähigkeit zur Emotionswahrnehmung, Empathie und der Interpretation sozialer Hinweise, sind bei Schizophrenie häufig. Diese Schwierigkeiten können zu sozialen Interaktionsproblemen führen.
- Veränderungen im Lernen und Gedächtnis: Patienten mit Schizophrenie können Schwierigkeiten beim Lernen und beim Abrufen von Informationen aus dem Gedächtnis haben. Dies betrifft sowohl das episodische als auch das semantische Gedächtnis.
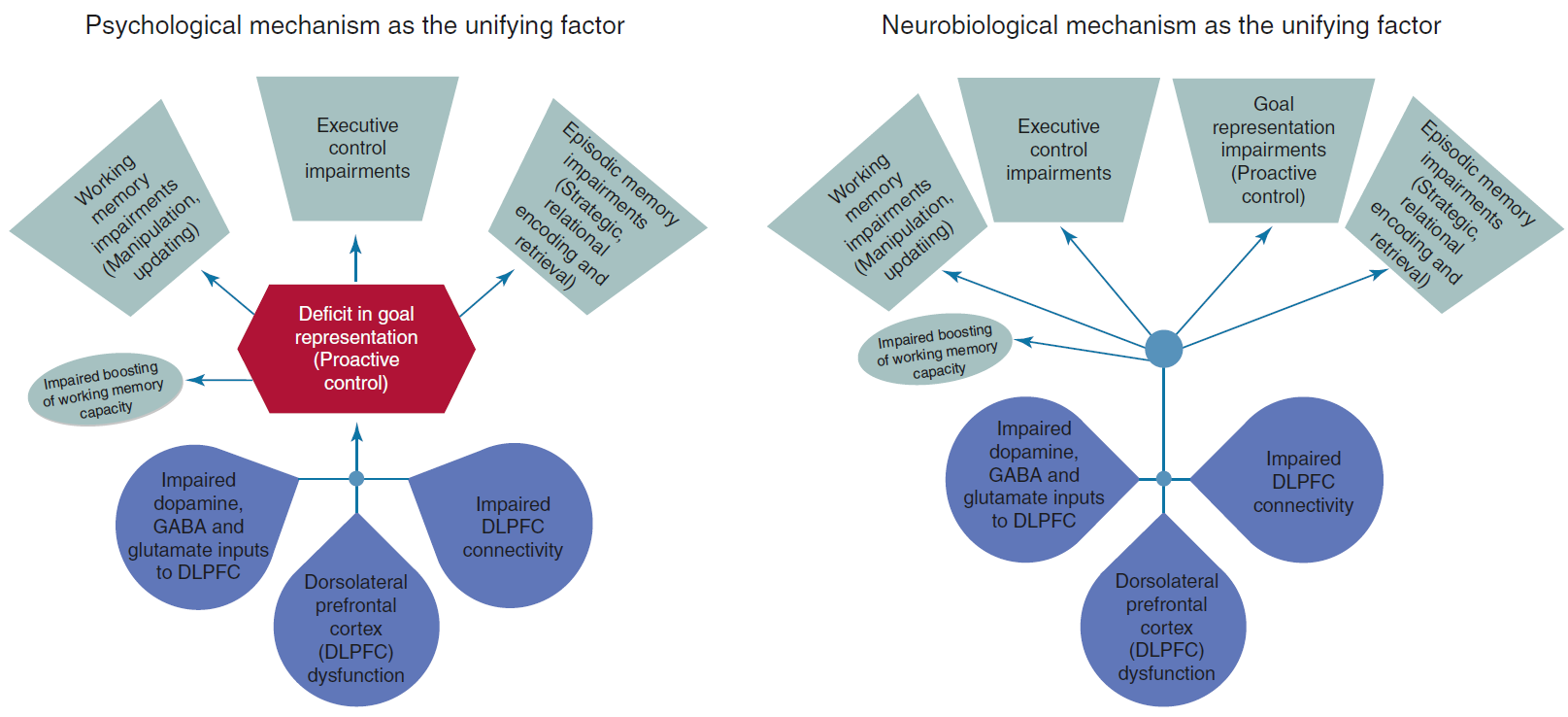
“Die Abbildung veranschaulicht zwei potenzielle Wege, die Defizite bei der Zielerhaltung/proaktiven Kontrolle, die DLPFC-Funktion und andere kognitive Beeinträchtigungen bei Schizophrenie miteinander verbinden. Die linke Abbildung zeigt einen Weg, bei dem der Einfluss der DLPFC-Dysfunktion auf Defizite in kognitiven Bereichen wie exekutive Kontrolle, Arbeitsgedächtnis und episodisches Gedächtnis bei Schizophrenie durch eine Beeinträchtigung der proaktiven Kontrolle vermittelt wird, die zu Beeinträchtigungen in diesen anderen Bereichen führt. Die Abbildung rechts veranschaulicht einen Weg, bei dem die DLPFC-Funktion die kognitive Funktion in vielen Bereichen der Schizophrenie (einschließlich der proaktiven Kontrolle) direkt beeinflusst, bei dem aber Defizite in anderen kognitiven Bereichen nicht durch Beeinträchtigungen der proaktiven Kontrolle vermittelt werden.” (Barch & Ceaser, 2012)
Neurokognitive Defizite vs. Negativsymptomatik
Neurokognitive Störungen und Negativsymptomatik sind zwei miteinander verbundene Aspekte in der Symptomatik der Schizophrenie. Negativsymptome (z. B. Avolition, affektive Verflachung, Anhedonie, soziale Rückzug) beziehen sich auf den Verlust oder die Verminderung normaler Funktionen und Verhaltensweisen. Neurokognitive Störungen beziehen sich auf Defizite in kognitiven Funktionen wie Aufmerksamkeit, Gedächtnis, exekutive Funktionen (Planung, Problemlösung), Verarbeitungsgeschwindigkeit und sozialer Kognition. Im Prinzip kann davon ausgegangen werden, dass der Negativsymptomatik neurokognitive Störungen zugrundeliegen. Beispielsweis kann der soziale Rückzug durch eine Kombination aus Aufmerksamkeitsdefiziten, Problemen bei der Handlungsregulation, Störungen sozialer Kognitionen etc. zustande kommen.
8.3 Psycho-soziale Apekte
Der Einfluss psychosozialer Faktoren auf die Entstehung und den Verlauf der Schizophrenie ist seit vielen Jahrzehnten Gegenstand wissenschaftlicher Untersuchungen (Rössler, 2001). Es gibt zahlreiche Hinweise darauf, dass eine Reihe von sozialen und psychologische Faktoren einen Einfluss auf die Entstehung und den Verauf einer Schizophrenie haben können (Cantor-Graae, 2007).
Keiner der psychosozialen Faktoren ist aber ursächlich für die Entstehung verantwortlich. Vielmehr erhöhen früh auftretende psychosoziale Stressoren die Vulnerabilität, später auftretende Stressoren wirken sich stärker im Verlauf der Erkrankung aus und haben beispielsweise Einfluss auf das Rückfallrisiko.
Frühe psychosozialen Risikofaktoren (pränataler Stress, städtische Umwelt, Mißbrauch in der Kindheit) könnten einzeln oder additiv einen aversiven Einfluss auf die neurobiologische Entwicklung haben und diese verändern. Es können durch diese Faktoren beispielsweise abweichende neuronale Netze entstehen, die die Anfälligkeit für eine psychotische Erkrankung erhöht (Stilo & Murray, 2019).
Zu den späteren Faktoren zählen beispielsweise nicht normative Lebensereignisse, Migration/Minderheitenstatus, Hight-expressed Emotions und Drogenmißbrauch. Insb. der Faktor “High-expressed Emotion” ist im Hinblick auf das Rückfallrisiko empirisch gut untersucht.
8.3.1 Expressed Emotion
Das Konzept der “Expressed Emotion” (EE), zu Deutsch “ausgedrückte Emotion” bezieht sich auf den emotionalen Ton und die Art der Kommunikation innerhalb einer Familie oder sozialen Umgebung eines Menschen mit Schizophrenie, aber auch auf Menschen mit anderen psychischen Störungen [Butzlaff & Hooley (1998)].
In der Regel wird EE anhand von drei Hauptkomponenten gemessen: Kritik, Überinvolviertheit und fehlende emotionale Ausdrücke (siehe Amaresha & Venkatasubramanian, 2012; Wearden et al., 2000).
- Kritik: Dies bezieht sich auf negative Äußerungen, die sich auf die Person mit Schizophrenie beziehen. Kritik kann direkte Angriffe oder abwertende Bemerkungen umfassen und wird als ein Maß für die negative emotionale Atmosphäre innerhalb der Familie betrachtet.
- Überinvolviertheit: Dieser Aspekt beschreibt übermäßige Sorge und übertriebene Einmischung in das Leben der Person mit Schizophrenie. Eine hohe Überinvolviertheit kann als eine Form von übermäßigem Stress für den Betroffenen betrachtet werden.
- Fehlende emotionale Ausdrücke: Hier geht es darum, wie gut oder schlecht die Familie in der Lage ist, ihre positiven Emotionen auszudrücken. Eine geringe emotionale Ausdrucksfähigkeit kann auf eine emotional distanzierte oder unterdrückte Atmosphäre hindeuten.
Studien haben gezeigt, dass ein hoher EE-Index in der Familie und auch dem Umfeld eines Patienten das Rückfallrisiko für Menschen mit Schizophrenie deutlich erhöhen kann (Fahrer et al., 2022; O’Driscoll et al., 2019). Dieser Zusammenhang wird oft durch das Stress-Vulnerabilitäts-Modell erklärt, das besagt, dass Menschen mit einer genetischen Veranlagung für psychische Erkrankungen anfälliger für Stressfaktoren sind. Ein hoher EE in der Familie kann als ein solcher Stressor wirken und dadurch das Rückfallrisiko steigern .
Die Anwendung des EE-Konzepts hat auch therapeutische Implikationen. Psychoedukation und familiäre Interventionen können dazu beitragen, den EE-Index zu senken und somit die Wahrscheinlichkeit von Rückfällen bei Schizophrenie zu verringern (McFarlane, 2016). Es ist wichtig zu betonen, dass EE nicht die alleinige Ursache für Rückfälle ist, sondern ein wichtiger Faktor unter mehreren anderen.
8.4 Verständnisfragen
- Skizzieren Sie den hypothetischen Krankheitsverlauf bei der Schizophrenie und nennen Sie verschiedene Risikofaktoren.
- Was versteht man unter Prodromalphase bei der Schizophrenie?
- Welche Symptome zeigen Patienten in der Prodromalphase der schizophrenen Erkrankung? Nennen Sie drei dieser Symptome.
- Welche Störung wird von Millan et al. (2016) als ursächliche Pathophysiologie der Schizophrenie angenommen?
- Welche Symptome werden der frontalen dopaminergen Hyperaktivität zugeordnet?
- Welche Symptome werden der mesolimbischen Hyperaktivität zugeordnet?
- Was besagt die Glutamat-Hypothese der Schizophrenie?
- Was besagt die Disinhibitionshypothese der Schizophrenie?
- Was versteht man unter neurokognitiven Störungen? Nennen Sie drei neurokognitive Störungen und erläutern Sie diese.
- Wie erklären Barch und Ceaser (2012) die Entstehung neurokognitiver Defizite?
- Welche psychosozialen Faktoren können einen Einfluss auf den Verlauf einer schizophrenen Störung haben?
- Wann im Verlauf einer schiziphrenen Erkrankung wirken sich psychosoziale Faktoren aus?
- Was versteht man unter “Expressed Emotion”?
- Nennen Sie die drei Hauptkomponenten anhand derer Expressed Emotion gemessen wird. Erläutern Sie diese.
- Welche Auswirkungen kann eine hohe ausgedrückte Emotionalität (“high expressed emotion”) in der Familie eines Patienten mit einer Schizophrenie haben?
- Welche therapeutischen Implikationen gibt es im Hinblick auf die “ausgedrückte Emotionalität” in Familien mit einem an einer Schizophrenie erkrankten Person?
- Welche anderen Faktoren können noch für einen Rückfall verantwortlich gemacht werden?